L’appendicite aiguë (c.-à-d. une inflammation grave de l’appendice) est l’urgence chirurgicale la plus fréquente chez les enfants. Environ deux tiers des enfants atteints d’appendicite aiguë présentent une appendicite simple, qui se traite efficacement par une courte intervention chirurgicale au cours de laquelle l’appendice est retiré et dont les complications sont minimales. Cependant, pour les quelque 2 000 enfants canadiens pour qui, chaque année, l’inflammation évolue vers la perforation, il existe de nombreuses possibilités de traitement sans protocole de gestion uniformément accepté, ce qui entraîne une variabilité considérable du traitement et des résultats. Dans le cas de l’appendicite avec perforation proprement dite, il existe différents degrés de gravité, ce qui nécessite l’utilisation de classifications par grade, comme le montre la figure 1.
Actuellement, la perforation et la gravité de l’appendicite ne peuvent être déterminées que lors d’une intervention chirurgicale. Toutefois, la distinction préopératoire entre une appendicite simple et une appendicite avec perforation reste essentielle pour fournir des soins et des conseils personnalisés aux patients. De même, la distinction préopératoire entre les degrés de gravité de l’appendicite avec perforation peut permettre aux hôpitaux de prédire les résultats de la chirurgie et l’utilisation des ressources.
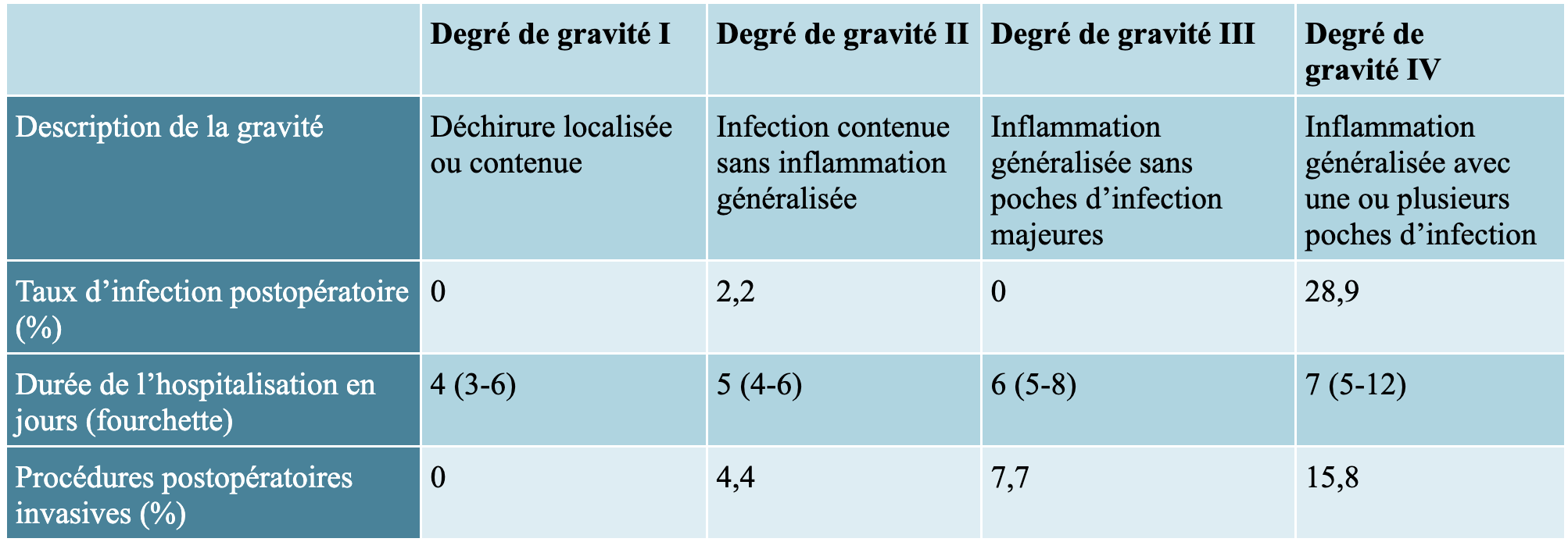
Notre objectif était de créer un pipeline d’apprentissage automatique capable de prédire avant l’opération la gravité de l’appendicite aiguë dans la population pédiatrique. Il s’agissait notamment de créer un classificateur binaire, afin de prédire la présence d’une perforation, et un classificateur multiclasses, pour prédire le grade de perforation.
Notre ensemble de données rétrospectives comprenait 2 000 patient(e)s de moins de 18 ans ayant subi une appendicectomie d’urgence pour une appendicite aiguë à l’Hôpital de Montréal pour enfants. Les renseignements sur les patient(e)s, y compris leurs antécédents, les données préopératoires de laboratoire et d’échographie, et les résultats peropératoires, ont été recueillis pour chaque personne à partir du dossier médical informatisé local.
Nous avons mis à l’épreuve deux approches différentes pour prédire le degré de complication et le grade de l’appendicite. La première approche, dite « directe », repose sur les caractéristiques préopératoires (p. ex., les rapports d’échographie et les résultats d’analyse d’urine) pour prédire directement le degré de complication ou le grade. La seconde approche, dite « indirecte », consiste à prédire individuellement les caractéristiques postopératoires, qui sont ensuite utilisées dans une équation déterministe pour prédire le degré de complication ou le grade. Ces caractéristiques postopératoires comprennent la présence d’un abcès intra-abdominal (aucun, unique, nombreux), d’une péritonite (aucune, localisée, généralisée) et d’une perforation (présente, non présente), comme indiqué dans le protocole opératoire.
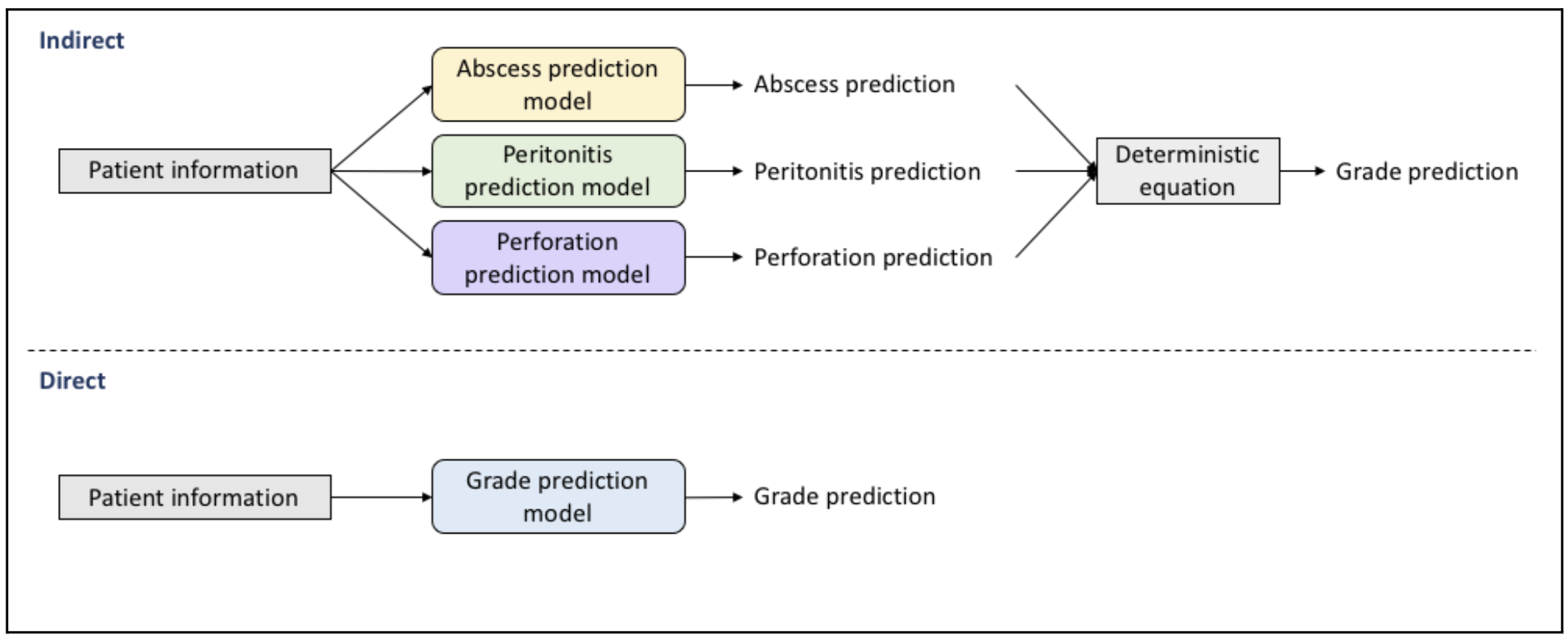
Lors du prétraitement, les caractéristiques jugées inutiles à la classification par un chirurgien pédiatrique ont été supprimées. Par ailleurs, les valeurs manquantes et les déséquilibres entre les classes ont été pris en compte en mettant à l’essai plusieurs stratégies d’imputation et méthodes de suréchantillonnage, respectivement.
Les approches directes et indirectes ont été mises à l’essai séparément. Pour chaque objectif de prédiction, la meilleure combinaison de stratégie d’imputation, de technique d’équilibrage des classes et de modèle de classification a été choisie. La métrique optimisée pour l’abcès intra-abdominal et la péritonite (selon la méthode indirecte) et le grade de l’appendicite (selon la méthode directe) était l’aire sous la courbe ROC. La métrique retenue pour la perforation dans l’approche indirecte et le degré de complication de l’appendicite dans l’approche directe était une heuristique qui attribue certaines pondérations aux vrais et aux faux positifs et négatifs. Cela vise à refléter les conséquences dans le monde réel d’un diagnostic erroné dans notre contexte. Les métriques finales présentées pour les approches directes et indirectes de la prédiction de l’appendicite (avec perforation ou sans perforation) se trouvent dans la figure 3. Tous les modèles ont été validés par un chirurgien pédiatrique. Les résultats concernant le grade de perforation sont à venir.
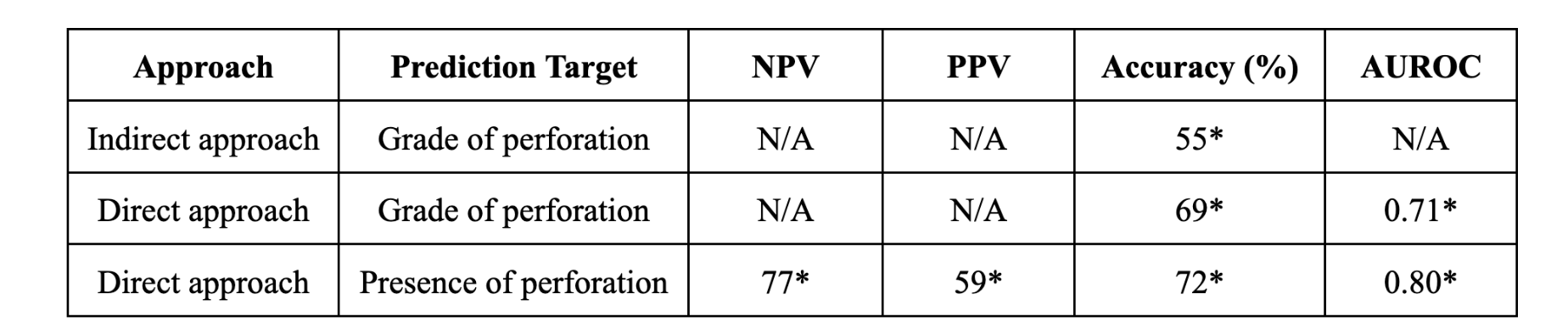
Figure 3. Résultats
La valeur prédictive négative correspond à la proportion de résultats négatifs prédits (c.-à-d. sans perforation) qui sont réellement négatifs, alors que la valeur prédictive positive représente la proportion de résultats positifs prédits (c.-à-d. avec perforation) pour lesquels il y a réellement perforation. L’approche indirecte semble être plus utile sur le plan clinique que l’approche directe en raison de de sa précision et de son pointage de valeur prédictive négative plus élevés.
À titre de comparaison, nous avons mis en œuvre le modèle de prédiction de Feng et de ses collègues pour la prédiction1 des complications de l'appendicite, qui a déjà surpassé les méthodes populaires de notation de l'appendicite. Notre pipeline ML distingue plus efficacement l'appendicite compliquée de l'appendicite simple. En outre, la méthode de Feng et de ses collègues n'est adaptée qu'à un sous-ensemble de la population pédiatrique, ce qui la rend inapplicable à notre objectif.
Nous prévoyons également de valider nos modèles à l’externe, ce qu’aucun autre modèle de prédiction clinique visant à distinguer l’appendicite aiguë compliquée de l’appendicite aiguë simple n’a fait.
1. Feng, W., Zhao, X.-F., Li, M.-M. & Cui, H.-L. A clinical prediction model for complicated appendicitis in children younger than five years of age. BMC Pediatr. 20, 401 (2020).